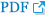|
 |
- Search
| Korean J Neuromuscul Disord > Volume 13(1); 2021 > Article |
|
ABSTRACT
Hereditary spastic paraplegia (HSP) is a heterogeneous group of monogenic neurodegenerative disorders characterized by progressive spasticity of the lower limbs. The clinical features and imaging abnormalities vary greatly according to the affected genes. HSP is classified clinically as pure and complex forms, depending upon the presence or absence of additional neurological defects other than spastic lower limbs. Despite the recent advances in next-generation sequencing technology and its wide availability, a genetic diagnosis of HSP is still not made in more than half of all suspected cases of HSP. In this review, we summarized the various phenotypes of relatively common HSP in clinical practice according to the inheritance pattern, highlighting their clinical, radiological, and neurophysiological features. We further discussed the practical approach to patients with suspected HSP in the current era of next-generation sequencing.
ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣ä(hereditary spastic paraplegia)ļŖö ļŗ©ņØ╝ ņ£ĀņĀäņ×Éļ│ĆņØ┤ņŚÉ ņØśĒĢ£ ņŗĀĻ▓ĮĒć┤Ē¢ēņä▒ ņ¦łĒÖśņ£╝ļĪ£ ļ│ĆņØ┤ ņ£ĀņĀäņ×ÉņØś ņóģļźśņŚÉ ļö░ļØ╝ ļŗżņ¢æĒĢ£ ņ×äņāü ņ¢æņāüņØä ļ│┤ņØ╝ ņłś ņ׳ļŗż. ņĀä ņäĖĻ│äņĀüņØĖ ņ£Āļ│æļźĀņØĆ 10ļ¦ī ļ¬ģļŗ╣ 2-10ļ¬ģ ņĀĢļÅäļĪ£ ļ│┤Ļ│ĀļÉśĻ│Ā ņ׳ņ£╝ļéś[1,2], ĻĄŁļé┤ ĒÖśņ×ÉņØś ņ£Āļ│æļźĀņØĆ ņ▓┤Ļ│äņĀüņ£╝ļĪ£ ņĪ░ņé¼ļÉ£ ļ░öĻ░Ć ņŚåļŗż. ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣äļŖö Ēö╝ņ¦łņ▓ÖņłśļĪ£ņØś Ēć┤Ē¢ēņä▒ ļ│ĆĒÖöļĪ£ ņØĖĒĢ£ ņ¦äĒ¢ēņä▒ĒĢśņ¦Ć Ļ░Ģņ¦üĻ│╝ ņŗ¼ļČĆĻ▒┤ļ░śņé¼ ĒĢŁņ¦äņØä ĒŖ╣ņ¦Ģņ£╝ļĪ£ ĒĢ£ļŗż. Ēśäņ×¼Ļ╣īņ¦Ć ņĢĮ 80ņŚ¼ Ļ░£ņØś ņøÉņØĖ(Ēøäļ│┤) ņ£ĀņĀäņ×ÉĻ░Ć ļ│┤Ļ│ĀļÉśņŚłņ£╝ļéś, ņ░©ņäĖļīĆ ņŚ╝ĻĖ░ņä£ņŚ┤ ļČäņäØ(next-generation sequencing, NGS) ļ░Å ņĀäņן ņŚæņå£ ņŚ╝ĻĖ░ņä£ņŚ┤ ļČäņäØ(whole exome sequencing) ĻĖ░ņłĀņØś ļ░£ņĀäņŚÉļÅä ļČłĻĄ¼ĒĢśĻ│Ā ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣ä ņØśņŗ¼ ĒÖśņ×ÉņØś ņĀłļ░ś ņØ┤ņāüņŚÉņä£ ņ£ĀņĀäņ×É ļ│ĆņØ┤Ļ░Ć ĒÖĢņØĖļÉśņ¦Ć ņĢŖĻ│Ā ņ׳ļŗż[3-6].
ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣ä ĒÖśņ×ÉņŚÉņä£ ļÆżņä¼ņ£ĀĻĖ░ļæź(dorsal column) Ēć┤Ē¢ēņØ┤ ļÅÖļ░śļÉśļŖö Ļ▓ĮņÜ░Ļ░Ć ĒØöĒĢśĻ│Ā Ēö╝ņ¦łņ▓ÖņłśļĪ£ ņØ┤ņÖĖņŚÉļÅä ņČöņ▓┤ņÖĖļĪ£, ļ¦Éņ┤łņŗĀĻ▓Į ļō▒ ļŗżļźĖ ņŗĀĻ▓ĮĻ│äĻ░Ć ņ╣©ļ▓öļÉśĻĖ░ļÅä ĒĢśļéś, Ēü░ ļ▓öņŻ╝ņŚÉņä£ ņÜ┤ļÅÖņŗĀĻ▓ĮņäĖĒżļ│æņØś ĒĢ£ ņŖżĒÄÖĒŖĖļ¤╝ņ£╝ļĪ£ ļČäļźśĒĢĀ ņłś ņ׳ļŗż. ņÜ┤ļÅÖņŗĀĻ▓ĮņäĖĒżļ│æņØĆ ņ£äņÜ┤ļÅÖņŗĀĻ▓ĮņäĖĒż ņ╣©ļ▓ö ņŚ¼ļČĆņŚÉ ļö░ļØ╝ ņ£äņÜ┤ļÅÖņŗĀĻ▓ĮņäĖĒżļ│æĻ│╝ ņĢäļלņÜ┤ļÅÖņŗĀĻ▓ĮņäĖĒżļ│æņ£╝ļĪ£ ĻĄ¼ļČäĒĢĀ ņłś ņ׳ļŖöļŹ░, ņ£äņÜ┤ļÅÖņŗĀĻ▓ĮņäĖĒżļ│æņØś ļīĆĒæ£ņĀüņØĖ ĒśĢĒā£ņŚÉļŖö ņøÉļ░£ņä▒ņĖĪņéŁĻ▓ĮĒÖöņ”Ø(primary lateral sclerosis), ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣ä ļō▒ņØ┤ ņ׳Ļ│Ā, ņĢäļלņÜ┤ļÅÖņŗĀĻ▓ĮņäĖĒżļ│æņØś ļīĆĒæ£ņĀüņØĖ ĒśĢĒā£ļĪ£ ņ▓ÖņłśĻĘ╝ņ£äņČĢņ”Ø(spinal muscular atrophy), ņ¦äĒ¢ēņä▒ĻĘ╝ņ£äņČĢņ”Ø(progressive muscular atrophy), ņøÉņ£äņ£ĀņĀäņÜ┤ļÅÖņŗĀĻ▓Įļ│æ(distal hereditary motor neuropathy) ļō▒ņØ┤ ņ׳ļŗż(Fig. 1). ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣äļŖö ļ│ĆņØ┤ ņ£ĀņĀäņ×ÉņØś ņóģļźśņÖĆ ņĢäĒśĢņŚÉ ļö░ļØ╝ ļ¦żņÜ░ ļŗżņ¢æĒĢ£ ņ×äņāü ņ¢æņāüņØä ļ│┤ņØ╝ ņłś ņ׳ļŖö ņ¦łĒÖśĻĄ░ņ£╝ļĪ£ ļ│ĖĻ│ĀņŚÉņä£ļŖö ņ¦łļ│æņØś ļ¬©ļōĀ ņĖĪļ®┤ņØä ĒżĻ┤äņĀüņ£╝ļĪ£ ļŗżļŻ©ĻĖ░ļ│┤ļŗżļŖö ņŗżņĀ£ ņ¦äļŻī ĒśäņןņŚÉņä£ ļÅäņøĆņØ┤ ļÉĀ ņłś ņ׳ļŖö ņ¦äļŗ© ĒöäļĪ£ņäĖņŖżņÖĆ ņŻ╝ņÜö Ļ░Éļ│ä ņ¦äļŗ©ņŚÉ ļīĆĒĢ┤ ņĢīņĢäļ│┤Ļ│Āņ×É ĒĢ£ļŗż.
ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣äļŖö Ēö╝ņ¦łņ▓ÖņłśļĪ£ņØś Ēć┤Ē¢ēņä▒ ļ│ĆĒÖöņŚÉ ņØśĒĢ£ ņ¦äĒ¢ēņä▒ ĒĢśņ¦Ć Ļ░Ģņ¦üņØä ĒŖ╣ņ¦Ģņ£╝ļĪ£ ĒĢśļŖö ļŗ©ņØ╝ņ£ĀņĀäņ×Éļ│ĆņØ┤ļĪ£ ņØĖĒĢ£ ņ¦łĒÖśņ£╝ļĪ£, ļīĆļČĆļČäņØś ĒÖśņ×ÉļŖö ņä£ņä£Ē׳ ņ¦äĒ¢ēĒĢśļŖö ļ│┤Ē¢ēņןņĢĀļź╝ ņŻ╝ņåīļĪ£ ļ│æņøÉņŚÉ ļé┤ņøÉĒĢ£ļŗż. ļ│ĆņØ┤ ņ£ĀņĀäņ×ÉņØś ņóģļźśņŚÉ ļö░ļØ╝ ļ░£ļ│æņŗ£ĻĖ░Ļ░Ć ļŗżņ¢æĒĢśņŚ¼ ņśüņĢä, ņ£ĀņĢä, ņ▓ŁņåīļģäĻĖ░ņŚÉ ļ░£ļ│æĒĢśĻĖ░ļÅä ĒĢśĻ│Ā 30-40ļīĆ ņä▒ņØĖņØ┤ ļÉ£ ņØ┤ĒøäņŚÉ ņ▓½ ņ”ØņāüņØ┤ ļéśĒāĆļéśĻĖ░ļÅä ĒĢ£ļŗż. ĻĘĖ ņÖĖ ļÆżņä¼ņ£ĀĻĖ░ļæź ņ╣©ļ▓öņ£╝ļĪ£ ņØĖĒĢ£ ņ¦äļÅÖ ļ░Å ņ£äņ╣ś Ļ░ÉĻ░ü ņĀĆĒĢśņÖĆ ļ╣łļć©, ņĀłļ░Ģļć© ļō▒ ņåīļ│Ć ņ”ØņāüņØ┤ ĒØöĒĢśĻ▓ī ļÅÖļ░śļÉ£ļŗż. ņāüņ¦ĆņØś Ļ░Ģņ¦üņØĆ ņŚåņ£╝ļéś ņŗ¼ļČĆĻ▒┤ļ░śņé¼Ļ░Ć ĒĢŁņ¦äļÉśņ¢┤ ņ׳ļŖö Ļ▓ĮņÜ░Ļ░Ć ļ¦ÄĻ│Ā, Ļ▓ĮņÜ░ņŚÉ ļö░ļØ╝ ņĢäļלĒä▒ļ░śņé¼Ļ░Ć ĒĢŁņ¦äļÉśĻĖ░ļÅä ĒĢ£ļŗż. ņ×äņāü ņ¢æņāüņŚÉ ļö░ļØ╝ ņ¦äĒ¢ēņä▒ ĒĢśņ¦Ć Ļ░Ģņ¦üĻ│╝ ņØ╝ļČĆ ņåīļ│Ć ņ”Øņāü, ĒĢśņ¦Ć Ļ░ÉĻ░üņĀĆĒĢśļ¦īņØä ļ│┤ņØ┤ļŖö ņł£ņłśĒśĢ(pure form)Ļ│╝ ņØĖņ¦ĆĻĖ░ļŖźņĀĆĒĢś, ņŗ£ņŗĀĻ▓Įņ£äņČĢ, ņČöņ▓┤ņÖĖļĪ£ ņ”Øņāü, ņåīļćīņŗżņĪ░, ļ¦Éņ┤łņŗĀĻ▓Įļ│æ ļō▒ņØä ļÅÖļ░śĒĢ£ ļ│ĄĒĢ®ĒśĢ(complex form)ņ£╝ļĪ£ ĻĄ¼ļČäĒĢ£ļŗż[7]. ņØ┤ņĀäņŚÉļŖö pureņÖĆ complicatedļĪ£ ļČäļźśĒĢśĻĖ░ļÅä ĒĢśņśĆņ£╝ļéś, ņĄ£ĻĘ╝ņŚÉļŖö complex ņÜ®ņ¢┤ļź╝ ļŹö ļ¦ÄņØ┤ ņé¼ņÜ®ĒĢśĻ│Ā ņ׳ļŗż.
ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣äņØś ĒÖĢņ¦äņØä ņ£äĒĢ┤ņä£ļŖö ņøÉņØĖ ņ£ĀņĀäņ×ÉņØś ļÅīņŚ░ļ│ĆņØ┤Ļ░Ć ĒÖĢņØĖļÉśņ¢┤ņĢ╝ ĒĢ£ļŗż. ĒĢśņ¦Ćļ¦ī ņÜ░ņäĀņĀüņ£╝ļĪ£ Ēøäņ▓£ ņ¦łĒÖśņ£╝ļĪ£ ņØĖĒĢ£ ņ¦äĒ¢ēņä▒ ĒĢśņ¦Ć Ļ░Ģņ¦üņØä ļ░░ņĀ£ĒĢśļŖö Ļ▓āņØ┤ ļ¼┤ņŚćļ│┤ļŗż ņżæņÜöĒĢśļŗż. Ļ░Éļ│äņØ┤ ĒĢäņÜöĒĢ£ ņŻ╝ņÜö ņ¦łĒÖśņØä Table 1ņŚÉ ņÜöņĢĮĒĢśņśĆļŗż. ņØ┤ļź╝Ēģīļ®┤ Ļ░Ćņן ĒØöĒĢ£ SPG4 ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣äņØś ĒÅēĻĘĀ ļ░£ļ│æ ņŚ░ļĀ╣ņØĆ 31.7ņäĖņØ┤Ļ│Ā[6], ņä£ņä£Ē׳ ņ¦äĒ¢ēĒĢśļŖö Ļ▓ĮĻ│╝ļź╝ ļéśĒāĆļé┤ļŖö ļŹ░ ļ░śĒĢ┤, ņ×ÉĻ░Ćļ®┤ņŚŁ ņ¦łĒÖś ļśÉļŖö ļČĆņóģņ¢æņ”ØĒøäĻĄ░ņ£╝ļĪ£ ņØĖĒĢ£ ĒĢśņ¦ĆĻ░Ģņ¦üņØĆ ļīĆļČĆļČä ĻĖēņä▒ ļśÉļŖö ņĢäĻĖēņä▒ņ£╝ļĪ£ ļ░£ņāØĒĢśļ®░ ņøÉļ░£ņĖĪņéŁĻ▓ĮĒÖöņ”ØņØś Ļ▓ĮņÜ░ Ļ│ĀļĀ╣ņØś ļéśņØ┤ņŚÉ ļ░£ļ│æĒĢśĻ│Ā Ļ▒░ņØś ļ¬©ļōĀ Ļ▓ĮņÜ░ņŚÉ ĻĄ¼ļ¦łļ╣ä ņ”ØņāüņØ┤ ļéśĒāĆļé£ļŗż. ņĄ£ĻĘ╝ ļÅģļ”ĮņĀüņØĖ ņ¦łĒÖśņ£╝ļĪ£ ņĀĢļ”ĮļÉ£ MOG ĒĢŁņ▓┤ ņŚ░Ļ┤Ć ņ¦łĒÖśņØś Ļ▓ĮņÜ░, ņĢĮ 10% ĒÖśņ×ÉļŖö ņŗ¼ĒĢ£ ņŗĀĻ▓ĮĒĢÖņĀü ņ”ØņāüņŚÉļÅä ļČłĻĄ¼ĒĢśĻ│Ā ņ┤łĻĖ░ ļé┤ņøÉ ņŗ£ ņ▓Öņłś magnetic resonance imaging (MRI)ņŚÉņä£ ĒŖ╣ļ│äĒĢ£ ņØ┤ņāü ņåīĻ▓¼ņØä ļ│┤ņØ┤ņ¦Ć ņĢŖļŖö Ļ▓āņ£╝ļĪ£ ļéśĒāĆļé¼ļŗż[8]. ĻĘĖ ņÖĖ, ĒĢśņ¦Ć Ļ░Ģņ¦üņØ┤ ņä£ņä£Ē׳ ņĢģĒÖöļÉśņ¦Ćļ¦ī ļÜ£ļĀĘĒĢ£ MRI ņØ┤ņāüņØ┤ ļ░£Ļ▓¼ļÉśņ¦Ć ņĢŖļŖö ļŗżļźĖ ļŗ©ņØ╝ņ£ĀņĀäņ×É ņ¦łĒÖśņØä Ļ░Éļ│äĒĢ┤ņĢ╝ ĒĢ£ļŗż. ļ░▒ņ¦łņØ┤ņśüņ¢æņ”Ø, ļīĆņé¼ ņ¦łĒÖś, ņ▓ÖņłśņåīļćīņŗżņĪ░, Ļ░Ģņ¦üņŗżņĪ░ ļō▒ ļŗżņ¢æĒĢ£ ņ£ĀņĀä ņ¦łĒÖśņØ┤ ņŚ¼ĻĖ░ņŚÉ ĒżĒĢ©ļÉĀ ņłś ņ׳ļŖöļŹ░, ņØ┤ļōż ņ¦łĒÖśņØ┤ NGS ņ£ĀņĀäņ×É Ēī©ļäÉ Ļ▓Ćņé¼ņŚÉ ĒżĒĢ©ļÉśņ¦Ć ņĢŖņØä ņłś ņ׳ĻĖ░ ļĢīļ¼ĖņŚÉ ņŻ╝ņØśļź╝ ņÜöĒĢ£ļŗż. ĒŖ╣Ē׳ male-to-male transmissionņØ┤ ņŚåļŖö Ļ▓ĮņÜ░, ļČĆņŗĀļ░▒ņ¦łņØ┤ņśüņ¢æņ”Ø(adrenoleukodystrophy) Ļ░Éļ│äņØ┤ ĒĢäņÜöĒĢśļŗż(ABCD1) [9]. ĻĘĖ ņÖĖ ņ╣śļŻī ņśĄņģśņØ┤ ņ׳ļŖö ņ£ĀņĀä ņ¦łĒÖśņØĖ arginase deficiency, cerebrotendinous xanthomatosis, dopa-responsive dystonia, phenylketonuria, biotinidase deficiency, cobalamin-related remethylation disorders, methylenetetra hydrofolate reductase deficiency, primary coenzyme Q10 deficiencies ļō▒ņØś ņ¦łĒÖśņØä Ļ░Éļ│äĒĢ┤ņĢ╝ ĒĢ£ļŗż. ALS2, SPG11, SETX, VCP ņ£ĀņĀäņ×É ļ│ĆņØ┤ņØś Ļ▓ĮņÜ░, ĒÅēĻĘĀ ņāØņĪ┤ ĻĖ░Ļ░äņØ┤ ļ░£ļ│æ Ēøä 2-5ļģäņŚÉ ļČłĻ│╝ĒĢ£ ĻĘ╝ņ£äņČĢņä▒ņĖĪņéŁĻ▓ĮĒÖöņ”ØņØś ĒśĢĒā£ļĪ£ļÅä ļéśĒāĆļéĀ ņłś ņ׳ĻĖ░ ļĢīļ¼ĖņŚÉ ņ¦äļŗ©ņŚÉ Ļ░üļ│äĒĢ£ ņŻ╝ņØśļź╝ ņÜöĒĢ£ļŗż[10-16].
ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣ä ĒÖśņ×ÉņØś ņĀäĻĖ░ņāØļ”¼ĒĢÖņĀü Ļ▓Ćņé¼ņŚÉ ļīĆĒĢ£ ļé┤ņÜ®ņØĆ 2016ļģä ļ░£Ēæ£ļÉ£ ņØ┤Ēāłļ”¼ņĢä ņĮöĒśĖĒŖĖ ņŚ░ĻĄ¼ Ļ▓░Ļ│╝ļź╝ ņåīĻ░£ĒĢśĻ▓Āļŗż[17]. ņ▓┤ņä▒Ļ░ÉĻ░üņ£Āļ░£ņĀäņ£ä Ļ▓Ćņé¼(somatosensory evoked potential)ļź╝ ņŗ£Ē¢ēĒĢ£ ĒÖśņ×É 44ļ¬ģ ņżæ 30ļ¬ģņŚÉņä£ ņØ┤ņāüņØ┤ ĒÖĢņØĖļÉśņŚłļŗż(68.2%). ĒĢśņ¦ĆņÜ┤ļÅÖņ£Āļ░£ņĀäņ£ä Ļ▓Ćņé¼(motor evoked potential) Ļ▓░Ļ│╝, 32ļ¬ģ ņżæ 31ļ¬ģņŚÉņä£ ņżæņČöņÜ┤ļÅÖņĀäļÅäņŗ£Ļ░ä(central motor conduction time)ņØ┤ ņŚ░ņןļÉśņ¢┤ ņ׳Ļ▒░ļéś ņ£Āļ░£ļÉśņ¦Ć ņĢŖņĢśļŗż(96.9%). ņØ┤ļōż 31ļ¬ģ ņżæ 14ļ¬ģņØĆ ņāüņ¦ĆņÜ┤ļÅÖņ£Āļ░£ņĀäņ£ä Ļ▓Ćņé¼ņŚÉņä£ļÅä ņØ┤ņāüņØ┤ ĒÖĢņØĖļÉśņŚłļŗż(45.2%). ņŗĀĻ▓ĮņĀäļÅä Ļ▓Ćņé¼ ļ░Å ĻĘ╝ņĀäļÅä Ļ▓Ćņé¼ļź╝ ņŗ£Ē¢ēĒĢ£ 49ļ¬ģņØś ĒÖśņ×É ņżæ 23ļ¬ģņŚÉņä£ ņČĢņéŁĒśĢ ļ¦Éņ┤łņŗĀĻ▓Įļ│æņØ┤ ļÅÖļ░śļÉśņ¢┤ ņ׳ņŚłļŗż(46.9%). ĻĘĖ ņÖĖ 8ļ¬ģņØś SPG31 ĒÖśņ×Éļź╝ ļīĆņāüņ£╝ļĪ£ ĒĢ£ ļŹ┤ļ¦łĒü¼ ņŚ░ĻĄ¼ Ļ▓░Ļ│╝, 8ļ¬ģ ļ¬©ļæÉ ņŗĀĻ▓ĮĻĘ╝ņĀäļÅä Ļ▓Ćņé¼ņŚÉņä£ ļŗ©ņØ╝ņŗĀĻ▓Įļ│æņ”ØņØ┤ ĒÖĢņØĖļÉśņ¢┤ ņĢĢļ░Ģņ£╝ļĪ£ ņØĖĒĢ£ ņŗĀĻ▓ĮņåÉņāüņŚÉ ņĘ©ņĢĮĒĢ£ Ļ▓āņ£╝ļĪ£ ļ│┤ņØĖļŗż[18].
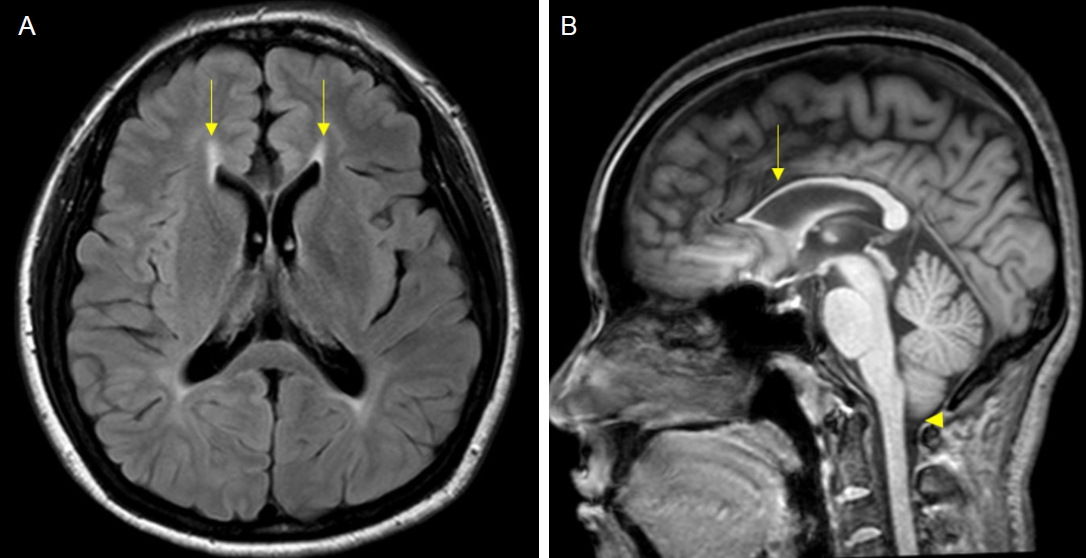
ļīĆļČĆļČäņØś ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣ä ĒÖśņ×ÉļŖö ņ▓Öņłś MRIņŚÉņä£ ĒŖ╣ļ│äĒĢ£ ņØ┤ņāü ņåīĻ▓¼ņØä ļ│┤ņØ┤ņ¦Ć ņĢŖĻ│Ā, ņ▓ÖņłśņØś Ļ▓Įļ»ĖĒĢ£ ņ£äņČĢ ņĀĢļÅäļ¦ī Ļ┤Ćņ░░ļÉ£ļŗż[19]. ņ▓Öņłś ņŗżņ¦łļé┤ T2 ņŗĀĒśĖ ņ”ØĻ░Ć ļśÉļŖö T1 ņĪ░ņśü ņ”ØĻ░Ģ ļō▒ņØś ņØ┤ņāüņØ┤ ņ׳ļŖö Ļ▓ĮņÜ░ ļŗżļźĖ Ēøäņ▓£ ņ¦łĒÖśņØś Ļ░ĆļŖźņä▒ņØä ļŗżņŗ£ ĒĢ£ ļ▓ł Ļ│ĀļĀżĒĢ┤ļ│╝ Ļ▓āņØä ņČöņ▓£ĒĢ£ļŗż. ĻĘĖ ņÖĖ ļćī MRIĻ░Ć ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣äņØś Ļ░Éļ│ä ņ¦äļŗ©ņŚÉ ļÅäņøĆņØä ņżä ņłś ņ׳ļŗż. ĒŖ╣Ē׳ SPG7ņØś Ļ▓ĮņÜ░ ņåīļćī ņ£äņČĢņØ┤ ļÅÖļ░śļÉśļŖö Ļ▓ĮņÜ░Ļ░Ć ĒØöĒĢśĻ│Ā ņåīļćīņ╣śņĢäĒĢĄ(dentate nucleus)ņØ┤ ĻĄÉļćī(pons)ņŚÉ ļ╣äĒĢ┤ T2 Ļ│ĀņŗĀĒśĖĻ░ĢļÅäļź╝ ļéśĒāĆļé╝ ņłś ņ׳ļŗż[20]. SPG11Ļ│╝ SPG15ņØś Ļ▓ĮņÜ░, ļćīļ¤ē ņ£äņČĢ(thinning of corpus callosum)Ļ│╝ ļćīņŗż ņŻ╝ņ£ä ļ░▒ņ¦łņØś T2 ņŗĀĒśĖ ņ”ØĻ░Ćļź╝ ļ│┤ņØ╝ ņłś ņ׳ļŗż(Fig. 2) [21,22]. SPG5ļź╝ ļ╣äļĪ»ĒĢ£ ņØ╝ļČĆ ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣ä ĒÖśņ×ÉņŚÉņä£ ļ╣äĒŖ╣ņØ┤ņĀüņØĖ ļ░▒ņ¦ł ļ│æļ│ĆņØä ļ│┤ņØ╝ ņłś ņ׳ņ£╝ļéś[23], ņØ┤ļ¤¼ĒĢ£ Ļ▓ĮņÜ░ ļ░▒ņ¦łņØ┤ņśüņ¢æņ”Ø(leukodystrophy) Ļ░ĆļŖźņä▒ņØä ļ░░ņĀ£ĒĢ┤ņĢ╝ ĒĢ£ļŗż.
ļ│┤Ļ│ĀņŚÉ ļö░ļØ╝ ņ░©ņØ┤Ļ░Ć ņ׳ņ£╝ļéś ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣ä ĒÖśņ×ÉņØś 13-40%ņŚÉņä£ Ļ░ĆņĪ▒ļĀźņØ┤ ņŚåļŖö Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĀĖ ņ׳ļŗż[3,4]. NGS ļ╣äņÜ®ņØ┤ Ļ░ÉņåīĒĢ©ņŚÉ ļö░ļØ╝ NGS ĻĖ░ļ░ś ņ£ĀņĀäņ×É Ēī©ļäÉ Ļ▓Ćņé¼Ļ░Ć ļ│┤ĒÄĖĒÖöļÉśĻ│Ā ņ׳ņ£╝ļéś, ņØ┤ļ¤¼ĒĢ£ Ļ▓Ćņé¼ Ļ▓░Ļ│╝ļź╝ ĒĢ┤ņäØĒĢśĻĖ░ ņ£äĒĢ┤ņä£ļŖö NGS ĻĖ░ņłĀņØś ĒĢ£Ļ│äņŚÉ ļīĆĒĢ£ ņØ┤ĒĢ┤Ļ░Ć ĒĢäņÜöĒĢśļŗż. ņ▓½ņ¦Ė, NGS Ļ▓Ćņé¼ļŖö Ļ▒░ļīĆ Ļ▓░ņŗż(large deletion) ļśÉļŖö ņżæļ│Ą(duplication)ņØä ĒżĒĢ©ĒĢ£ ņ£ĀņĀäņ×É ļ│ĄņĀ£ņłś ļ│ĆņØ┤(copy number variation)ļź╝ Ļ▓ĆņČ£ĒĢśĻĖ░ ņ¢┤ļĀĄļŗż. ļæśņ¦Ė, ĒöäļĪ£ļ¬©Ēä░(promoter) ļśÉļŖö ņØĖĒŖĖļĪĀ ņĢłņ¬Į(deep intron)ņŚÉ ņ£äņ╣śĒĢ£ ļ│ĆņØ┤ļź╝ ņ░ŠņĢäļé┤ĻĖ░ ņ¢┤ļĀĄļŗż. ļ¦łņ¦Ćļ¦ēņ£╝ļĪ£ ņé╝ĒĢĄņé░ ļ░śļ│Ąņä£ņŚ┤ ņ¦łĒÖś(triple repeat disorders)ņØä ņ¦äļŗ©ĒĢśĻĖ░ ņ¢┤ļĀĄļŗż[24]. ĒŖ╣Ē׳ SPAST ļ│ĆņØ┤ļĪ£ ņØĖĒĢ£ SPG4ņØś Ļ▓ĮņÜ░, ņŚæņåÉ Ļ▓░ņŗżņØ┤ ņāüļīĆņĀüņ£╝ļĪ£ ĒØöĒĢśĻĖ░ ļĢīļ¼ĖņŚÉ NGS ņ£ĀņĀäņ×É Ēī©ļäÉ Ļ▓Ćņé¼ņŚÉņä£ ļ│æņĀü ļ│ĆņØ┤Ļ░Ć Ļ▓ĆņČ£ļÉśņ¦Ć ņĢŖņĢśļŹöļØ╝ļÅä ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣äņØś Ļ░ĆņĪ▒ļĀźņØ┤ ņ׳Ļ▒░ļéś ņ×äņāüņĀüņ£╝ļĪ£ ņØśņŗ¼ļÉśļŖö Ļ▓ĮņÜ░ multiplex ligation-dependent probe amplification Ļ▓Ćņé¼ļź╝ ņŗ£Ē¢ēĒĢśļŖö Ļ▓āņØä ņČöņ▓£ĒĢ£ļŗż.
ņĀäņ▓┤ ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣ä ņżæ Ļ░Ćņן ĒØöĒĢ£ ĒśĢĒā£ļĪ£, SPAST ņ£ĀņĀäņ×É ļ│ĆņØ┤ņŚÉ ņØśĒĢ┤ ļ░£ņāØĒĢ£ļŗż[25]. SPASTļŖö ļ»ĖņäĖņåīĻ┤ĆņØä ņĀłļŗ©ĒĢśĻ│Ā ņ×¼ņä▒ņןņØä ņ┤ēņ¦äĒĢśļŖö Spastin ļŗ©ļ░▒ņ¦łņØä ņĢöĒśĖĒÖöĒĢ£ļŗż. 608ļ¬ģņØś ĒÖśņ×Éļź╝ ļīĆņāüņ£╝ļĪ£ ĒĢ£ ļīĆĻĘ£ļ¬© ņŚ░ĻĄ¼ņŚÉņä£ ņāüņŚ╝ņāēņ▓┤ ņÜ░ņä▒ ļ░Å ņŚ┤ņä▒ ņ£ĀņĀäņØä ĒżĒĢ©ĒĢ£ ņĀäņ▓┤ ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣ä ĒÖśņ×ÉņØś 1/3ņØ┤ SPG4ņØĖ Ļ▓āņ£╝ļĪ£ ļ│┤Ļ│ĀļÉśņŚłņ£╝ļ®░, ņāüņŚ╝ņāēņ▓┤ ņÜ░ņä▒ ņ£ĀņĀä Ļ░ĆņĪ▒ļĀźņØ┤ ņ׳ļŖö Ļ▓ĮņÜ░ 60%, Ļ░ĆņĪ▒ļĀźņØ┤ ņŚåļŖö ņé░ļ░£ņä▒ņØś Ļ▓ĮņÜ░ 15%ļź╝ ņ░©ņ¦ĆĒĢśņśĆļŗż[3]. ĒÅēĻĘĀ ļ░£ļ│æ ņŚ░ļĀ╣ņØĆ 31.7ņäĖņØ┤ļéś 70ņäĖņŚÉ ļ░£ļ│æĒĢ£ ĒÖśņ×ÉņŚÉ ļīĆĒĢ£ ļ│┤Ļ│ĀļÅä ņ׳ļŗż[6]. ļīĆļČĆļČäņØś Ļ▓ĮņÜ░ ļ░£ļ│æ ņ┤łĻĖ░ņŚÉļŖö ĒĢśņ¦Ć Ļ░Ģņ¦ü ļŗ©ļÅģņ£╝ļĪ£ ļéśĒāĆļéśļŖö ņł£ņłśĒśĢņØ┤ļŗż[6]. 196ļ¬ģņØä ļīĆņāüņ£╝ļĪ£ ĒĢ£ ļÅģņØ╝ ņĮöĒśĖĒŖĖ ņŚ░ĻĄ¼ Ļ▓░Ļ│╝ņŚÉ ļö░ļź┤ļ®┤ ņĢĮ 5-10%ņŚÉņä£ ņŗżņĪ░ ļśÉļŖö ļ¦Éņ┤ł ņÜ┤ļÅÖņŗĀĻ▓Į ņ╣©ļ▓öņØ┤ ļÅÖļ░śļÉśņŚłĻ│Ā, ļō£ļ¼╝Ļ▓ī ņØĖņ¦ĆĻĖ░ļŖźņĀĆĒĢś, ĻĄ¼ļ¦łļ╣ä, ņČöņ▓┤ņÖĖļĪ£ ņ”ØņāüņØ┤ ļ│┤Ļ│ĀļÉśĻĖ░ļÅä ĒĢśņśĆļŗż[3].
ļæÉ ļ▓łņ¦ĖļĪ£ ĒØöĒĢ£ ņāüņŚ╝ņāēņ▓┤ ņÜ░ņä▒ ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣äļĪ£, Atlastin ļŗ©ļ░▒ņ¦łņØä ņĢöĒśĖĒÖöĒĢśļŖö ATL1 ņ£ĀņĀäņ×É ļ│ĆņØ┤ņŚÉ ņØśĒĢ┤ ļ░£ņāØĒĢ£ļŗż. AtlastinņØĆ ņåīĒżņ▓┤(endoplasmic reticulum) ļ¦ēņŚÉ ņĪ┤ņ×¼ĒĢśļŖö GTPaseļĪ£ ņåīĒżņ▓┤ ļ¦ēņØś homotypic fusionņØä ļ¦żĻ░£ĒĢśļŖö ņŚŁĒĢĀņØä ĒĢ£ļŗż. SPG3AņØś ņ×äņāü ņ¢æņāüņØĆ SPG4ņÖĆ Ļ▒░ņØś ņ£Āņé¼ĒĢśļéś ņČĢņéŁĒśĢ ļ¦Éņ┤łņŗĀĻ▓Įļ│æņØ┤ ņĪ░ĻĖł ļŹö ĒØöĒĢśĻ▓ī ļ│┤Ļ│ĀļÉ£ļŗż(25%) [3]. ļ░£ļ│æ ņŚ░ļĀ╣ņØ┤ SPG4ņŚÉ ļ╣äĒĢ┤ Ēø©ņö¼ ņ¢┤ļ”¼ļŗż(ĒÅēĻĘĀ 5.6ņäĖ) [3].
ņäĖ ļ▓łņ¦ĖļĪ£ ĒØöĒĢ£ ņāüņŚ╝ņāēņ▓┤ ņÜ░ņä▒ ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣äļĪ£, ļ»ĖĒåĀņĮśļō£ļ”¼ņĢä ļŗ©ļ░▒ņ¦łņØĖ receptor expression-enhancing protein 1ņØä ņĢöĒśĖĒÖöĒĢśļŖö REEP1 ņ£ĀņĀäņ×É ļ│ĆņØ┤ņŚÉ ņØśĒĢ┤ ļ░£ņāØĒĢ£ļŗż[26]. ņ×äņāü ņ¢æņāüņØĆ SPG4 ļ░Å SPG3AņÖĆ ņ£Āņé¼ĒĢśļéś, ņĢĮ 50%ņŚÉņä£ ņČĢņéŁĒśĢ ļ¦Éņ┤łņŗĀĻ▓Įļ│æņØ┤ ļÅÖļ░śļÉ£ļŗż[27]. ļ░£ļ│æ ņŚ░ļĀ╣ņØĆ 10ļīĆņÖĆ 40ļīĆĻ░Ć ļ¦Äņ£╝ļéś(bimodal distribution), Ļ░ĆĻ│äņŚÉ ļö░ļØ╝ ļ¦żņÜ░ ļŗżņ¢æĒĢ£ Ļ▓āņ£╝ļĪ£ ļ│┤Ļ│ĀļÉśĻ│Ā ņ׳ļŗż[27].
ļ»ĖņäĖņåīĻ┤ĆņŚÉ Ļ▓░ĒĢ®ĒĢśņŚ¼ ņåīĒż(vesicle) ļ░Å ņäĖĒżņåīĻĖ░Ļ┤ĆņØä ņÜ┤ļ░śĒĢśļŖö ņŚŁĒĢĀņØä ĒĢśļŖö Kinesin-like protein KIF1A ļŗ©ļ░▒ņ¦łņØä ņĢöĒśĖĒÖöĒĢśļŖö KIF1A ņ£ĀņĀäņ×É ļ│ĆņØ┤ņŚÉ ņØśĒĢ┤ ļ░£ņāØĒĢ£ļŗż. ņāüņŚ╝ņāēņ▓┤ ņÜ░ņä▒ ņ£ĀņĀäņ£╝ļĪ£ ļČäļźśļÉśņŚłņ£╝ļéś, ļō£ļ¼╝Ļ▓ī ņāüņŚ╝ņāēņ▓┤ ņŚ┤ņä▒ņ£╝ļĪ£ ņ£ĀņĀäļÉśĻĖ░ļÅä ĒĢ£ļŗż[28,29]. ņÜ░ņä▒ ņ£ĀņĀäņØś Ļ▓ĮņÜ░ ļ░£ļ│æ ņŚ░ļĀ╣ņØ┤ 0-57ņäĖļĪ£ ļ¦żņÜ░ ļŗżņ¢æĒĢśļéś 50% ņØ┤ņāüņØś ĒÖśņ×ÉļŖö 11ņäĖ ņØ┤ņĀäņŚÉ ņ▓½ ņ”ØņāüņØ┤ ļ░£ņāØĒĢśņśĆļŗż[28]. 30ļ¬ģ ņżæ 11ļ¬ģņŚÉņä£ ļÆżņä¼ņ£ĀĻĖ░ļæź ņ╣©ļ▓öņØ┤ ņ׳ņŚłĻ│Ā, 13ļ¬ģņŚÉņä£ ĒĢśņ¦Ć ĻĘ╝ņ£äļČĆ ĻĘ╝ļĀźņĀĆĒĢś ļ░Å ĻĘ╝ņ£äņČĢņØ┤ ĒÖĢņØĖļÉśņ¢┤ ņČĢņéŁĒśĢ ļ¦Éņ┤łņŗĀĻ▓Įļ│æņØ┤ ļÅÖļ░śļÉśņŚłņØä Ļ▓āņ£╝ļĪ£ ņČöņĀĢļÉ£ļŗż. ļō£ļ¼╝Ļ▓ī ņØĖņ¦ĆĻĖ░ļŖźņĀĆĒĢśĻ░Ć ļÅÖļ░śļÉĀ ņłś ņ׳ļŗż[28].
ņāüņŚ╝ņāēņ▓┤ ņŚ┤ņä▒ ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣ä ņżæ Ļ░Ćņן ĒØöĒĢ£ ĒśĢĒā£ļĪ£, Spatacsin ļŗ©ļ░▒ņ¦łņØä ņĢöĒśĖĒÖöĒĢśļŖö SPG11 ņ£ĀņĀäņ×É ļ│ĆņØ┤ņŚÉ ņØśĒĢ┤ ļ░£ņāØĒĢ£ļŗż. ļ░£ļ│æ ņŚ░ļĀ╣ņØĆ 4-36ņäĖļĪ£ ļ│┤Ļ│ĀļÉśĻ│Ā ņ׳ņ£╝ļ®░ ņ×äņāü ņ¢æņāüņØ┤ ļ¦żņÜ░ ļŗżņ¢æĒĢśļŗż. ļīĆļČĆļČäņØś ĒÖśņ×ÉņŚÉņä£ ņØĖņ¦ĆĻĖ░ļŖźņĀĆĒĢśĻ░Ć ļÅÖļ░śļÉśĻ│Ā ņŗ¼ņ¦Ćņ¢┤ ĒĢśņ¦Ć Ļ░Ģņ¦üļ│┤ļŗż ļ©╝ņĀĆ ļéśĒāĆļéśļŖö Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĀĖ ņ׳ļŗż[21]. ņĢĮ 50% ĒÖśņ×ÉņŚÉņä£ ņČĢņéŁĒśĢ ļ¦Éņ┤łņŗĀĻ▓Įļ│æ, ņŗżņĪ░, ĻĄ¼ļ¦łļ╣ä ļō▒ņØś ņ”ØņāüņØ┤ ļÅÖļ░śļÉ£ļŗż[21]. ņāüņ¦Ć Ļ░Ģņ¦üņ£╝ļĪ£ ņ¦äĒ¢ēļÉśļŖö Ļ▓ĮņÜ░Ļ░Ć ļ¦ÄĻ│Ā, ņČöņ▓┤ņÖĖļĪ£ ņ”Øņāü, Ļ▓ĮļĀ©, ņŗ£ņŗĀĻ▓Į ņ£äņČĢ ļō▒ņØ┤ ļÅÖļ░śļÉ£ ņé¼ļĪĆļÅä ļ│┤Ļ│ĀļÉśņŚłļŗż[5].
SPG5ļŖö cytochrome P-450 oxysterol 7a-hydroxylaseļź╝ ņĢöĒśĖĒÖöĒĢśļŖö CYP7B1 ņ£ĀņĀäņ×É ļ│ĆņØ┤ņŚÉ ņØśĒĢ┤ ļ░£ņāØĒĢ£ļŗż[30]. 25-hydroxycholesterolĻ│╝ 27-hydroxycholesterol (27-OHC)ņØĆ CYP7B1ņŚÉ ņØśĒĢ┤ņä£ 7a-hydroxylation ļÉśļŖöļŹ░, CYP7B1 ļ│ĆņØ┤ņŚÉ ņØśĒĢ┤ ņČĢņĀüļÉśļŖö 27-OHCĻ░Ć ņŗĀĻ▓ĮĒć┤Ē¢ēņä▒ ļ│ĆĒÖöļź╝ ņØ╝ņ£╝ĒéżļŖö Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĀĖ ņ׳ļŗż[31]. SPG5ļŖö ņāüļīĆņĀüņ£╝ļĪ£ ļō£ļ¼Ė Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĪīņ£╝ļéś, ņżæĻĄŁ ņĮöĒśĖĒŖĖņŚÉņä£ļŖö 101ļ¬ģņØś ņāüņŚ╝ņāēņ▓┤ ņŚ┤ņä▒ ņ£ĀņĀä ņ╝ĆņØ┤ņŖż ņżæ 28ļ¬ģņØ┤ SPG5ļĪ£ ļ│┤Ļ│ĀļÉśņŚłļŗż[3,4,23,32]. 34ļ¬ģņØś ĒÖśņ×Éļź╝ ļīĆņāüņ£╝ļĪ£ ĒĢ£ ņ£Āļ¤Į ļŗżĻĖ░Ļ┤Ć ņŚ░ĻĄ¼ņŚÉņä£ ĒÅēĻĘĀ ļ░£ļ│æ ņŚ░ļĀ╣ņØĆ 13ņäĖņśĆĻ│Ā ņĢĮ 94%ņØś ĒÖśņ×ÉņŚÉņä£ ļÆżņä¼ņ£ĀĻĖ░ļæź ņ╣©ļ▓öņ£╝ļĪ£ ņØĖĒĢ£ Ļ░ÉĻ░ü ņĀĆĒĢśĻ░Ć ņ׳ņŚłņ£╝ļ®░ 47%ļŖö Ļ░ÉĻ░üņŗżņĪ░ļź╝ ļÅÖļ░śĒĢśņśĆļŗż. ņØĖņ¦ĆĻĖ░ļŖź ņĀĆĒĢśļŖö ļ│┤Ļ│ĀļÉśņ¦Ć ņĢŖņĢśļŗż[33].
Paraplegin ļŗ©ļ░▒ņ¦łņØä ņĢöĒśĖĒÖöĒĢśļŖö SPG7 ņ£ĀņĀäņ×É ļ│ĆņØ┤ņŚÉ ņØśĒĢ┤ ļ░£ņāØĒĢ£ļŗż. ļ░£ļ│æ ņŚ░ļĀ╣ņØ┤ ĒÅēĻĘĀ 41.7ņäĖļĪ£ ļŖ”ņØĆ ĒÄĖņØ┤ļ®░ ņŚ¼ņ×Éļ│┤ļŗż ļé©ņ×ÉĻ░Ć ņĪ░ĻĖł ļŹö ļ¦Äļŗż[3,20,34]. SPG11Ļ│╝ ļ¦łņ░¼Ļ░Ćņ¦ĆļĪ£ ļ│ĄĒĢ®ĒśĢņØ┤ ļīĆļČĆļČäņØ┤Ļ│Ā, 50% ņØ┤ņāüņØś ĒÖśņ×ÉņŚÉņä£ ņåīļćīņŗżņĪ░ ļō▒ ņåīļćī ņ¦ĢĒøäĻ░Ć Ļ┤Ćņ░░ļÉśņ¢┤ MRI ņØ┤ņāü ņåīĻ▓¼ņŚÉ ļČĆĒĢ®ĒĢ£ļŗż[20,35,36]. ņāüĒĢśņ¦Ć ĻĘ╝ņ£äļČĆ ĻĘ╝ļĀźņĀĆĒĢśņÖĆ ļ¦īņä▒ņ¦äĒ¢ēņÖĖņĢłĻĘ╝ļ¦łļ╣äĻ░Ć ņāüļīĆņĀüņ£╝ļĪ£ ĒØöĒĢśĻ▓ī ļéśĒāĆļéśļ®░, ļō£ļ¼╝Ļ▓ī ņŗ£ņŗĀĻ▓Įļ│æņ”ØņØ┤ ļÅÖļ░śļÉśĻĖ░ļÅä ĒĢ£ļŗż[37].
Spastizin ļŗ©ļ░▒ņ¦łņØä ņĢöĒśĖĒÖöĒĢśļŖö ZFYVE26 ņ£ĀņĀäņ×É ļ│ĆņØ┤ņŚÉ ņØśĒĢ┤ ļ░£ņāØĒĢ£ļŗż. ņ×äņāü ņ¢æņāüņØĆ SPG11Ļ│╝ ņ£Āņé¼ĒĢśļéś ņČĢņéŁĒśĢ ļ¦Éņ┤łņŗĀĻ▓Įļ│æĻ│╝ ĒīīĒé©ņŖ© ņ”ØņāüņØ┤ ņĪ░ĻĖł ļŹö ĒØöĒĢśĻ▓ī ļÅÖļ░śļÉ£ļŗż[21].
ņØ┤ņāüņ£╝ļĪ£ ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣äņØś ņ×äņāü ņ¢æņāüĻ│╝ ņ£ĀņĀäņ×É Ļ▓Ćņé¼ļź╝ ĒåĄĒĢ£ ņ¦äļŗ© Ļ│╝ņĀĢņŚÉ ļīĆĒĢ┤ ņĢīņĢäļ│┤ņĢśļŗż. ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣äņØś ņ¦äļŗ©ņØä ņ£äĒĢ┤ņä£ļŖö ņ╣śļŻī ļ░®ļ▓ĢņØ┤ ņ׳ļŖö Ēøäņ▓£ ņ¦łĒÖśĻ│╝ ņØ╝ļČĆ ņ£ĀņĀä ņ¦łĒÖśņØä Ļ░Éļ│äĒĢśļŖö Ļ▓āņØ┤ ņżæņÜöĒĢśļŗż. ņĄ£ĻĘ╝ NGS ņ£ĀņĀäņ×É Ēī©ļäÉ Ļ▓Ćņé¼Ļ░Ć ņĀÉņ░© ĒÖ£ņä▒ĒÖöļÉśĻ│Ā ņ׳ņ£╝ļéś, Ļ░Ćņן ĒØöĒĢ£ SPG4 ņøÉņØĖ ņ£ĀņĀäņ×ÉņØĖ SPAST ņŚæņåÉ Ļ▓░ņŗżĻ│╝ Ļ░ÖņØĆ ļ│ĆņØ┤ļŖö NGS Ļ▓Ćņé¼ņŚÉņä£ ļ░£Ļ▓¼ĒĢśĻĖ░ ņ¢┤ļĀĄĻ│Ā, ĻĘĖ ņÖĖ ļÜ£ļĀĘĒĢ£ MRI ņØ┤ņāüņØ┤ ļÅÖļ░śļÉśņ¦Ć ņĢŖļŖö ļŗżļźĖ ņ£ĀņĀä ņ¦łĒÖś ļśÉĒĢ£ Ļ░Éļ│äĒĢ┤ņĢ╝ ĒĢśĻĖ░ ļĢīļ¼ĖņŚÉ ņ£ĀņĀäĻ░Ģņ¦üĒĢśļ░śņŗĀļ¦łļ╣äņØś ņ£ĀņĀäĒśĢ-Ēæ£ĒśäĒśĢ ņāüĻ┤ĆĻ┤ĆĻ│äļź╝ ņĀĢĒÖĢĒ׳ ņØ┤ĒĢ┤ĒĢśļŖö Ļ▓āņØ┤ ņżæņÜöĒĢśļŗż.
Acknowledgments
This work was supported by the National Research Foundation of Korea (NRF) grant funded by the Korean government (MSIT) (NRF-2020R1C1C1005122).
Fig.┬Ā1.
Clinical and genetic spectrum of motor neuron diseases including hereditary spastic paraplegia. UMN, upper motor neuron; LMN, lower motor neuron; HSP, hereditary spastic paraplegia.
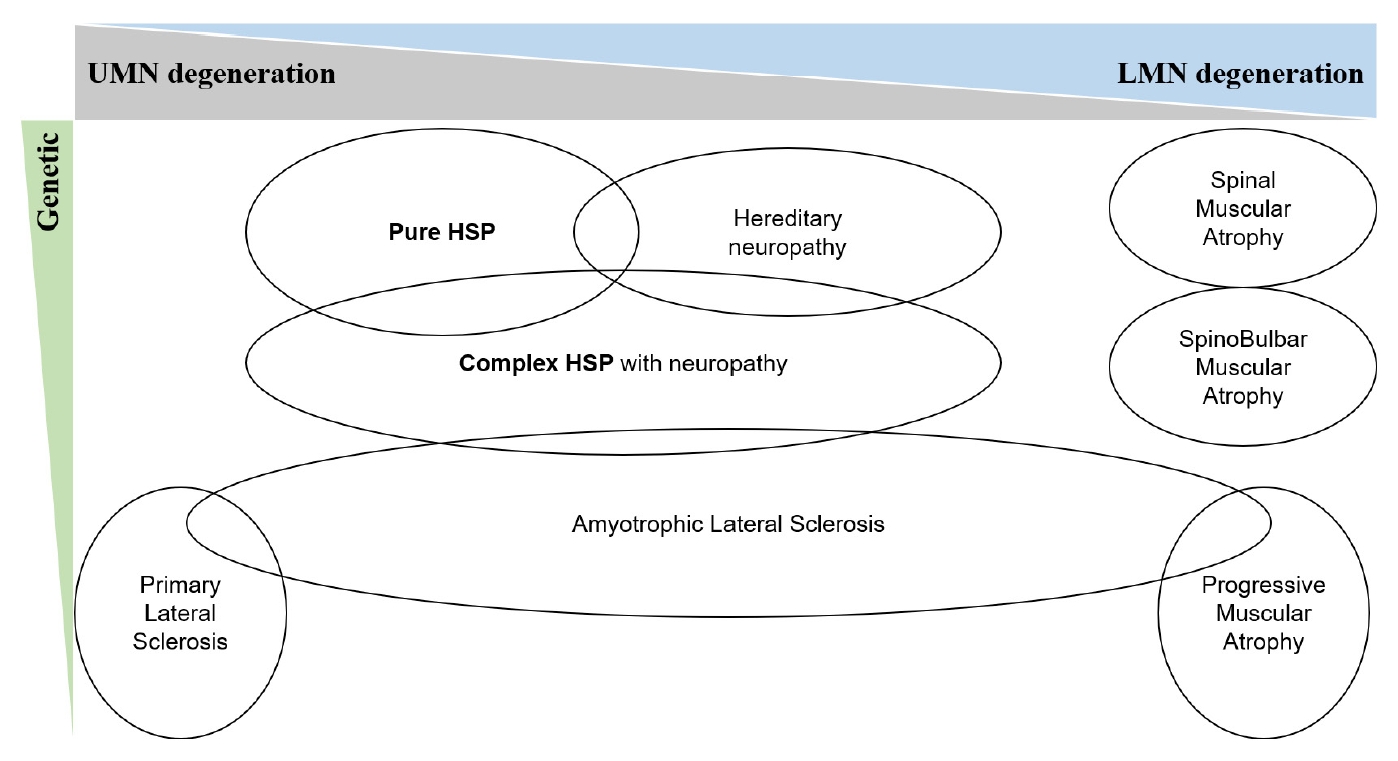
Fig.┬Ā2.
Brain magnetic resonance imaging of a 36-year-old woman diagnosed with SPG11. (A) Axial fluid attenuation inversion recovery image shows the ears of the lynx sign (arrows). (B) Sagittal T1-weighted image shows prominent thinning of the corpus callosum (arrow) and mild herniation of the cerebellum (arrowhead) (Adopted from Kim and colleagues [22])
Table┬Ā1.
Differential diagnosis of hereditary spastic paraplegia (acquired diseases) (Adopted from Salinas and colleagues [38])
Table┬Ā2.
Autosomal dominant HSP: causative genes and clinical features
Table┬Ā3.
Autosomal recessive HSP: causative genes and clinical features
REFERENCES
1. Ruano L, Melo C, Silva MC, Coutinho P. The global epidemiology of hereditary ataxia and spastic paraplegia: a systematic review of prevalence studies. Neuroepidemiology 2014;42:174-183.


2. Coutinho P, Ruano L, Loureiro JL, Cruz VT, Barros J, Tuna A, et al. Hereditary ataxia and spastic paraplegia in Portugal: a population-based prevalence study. JAMA Neurol 2013;70:746-755.


3. Sch├╝le R, Wiethoff S, Martus P, Karle KN, Otto S, Klebe S, et al. Hereditary spastic paraplegia: Clinicogenetic lessons from 608 patients. Ann Neurol 2016;79:646-658.


4. Chrestian N, Dupr├® N, Gan-Or Z, Szuto A, Chen S, Venkitachalam A, et al. Clinical and genetic study of hereditary spastic paraplegia in Canada. Neurol Genet 2016;3:e122.



5. Kara E, Tucci A, Manzoni C, Lynch DS, Elpidorou M, Bettencourt C, et al. Genetic and phenotypic characterization of complex hereditary spastic paraplegia. Brain 2016;139:1904-1918.



6. Loureiro JL, Brand├Żo E, Ruano L, Brand├Żo AF, Lopes AM, Thieleke-Matos C, et al. Autosomal dominant spastic paraplegias: a review of 89 families resulting from a portuguese survey. JAMA Neurol 2013;70:481-487.


8. Sechi E, Krecke KN, Pittock SJ, Dubey D, Lopez-Chiriboga AS, Kunchok A, et al. Frequency and characteristics of MRI-negative myelitis associated with MOG autoantibodies. Mult Scler 2021;27:303-308.


9. Maris T, Androulidakis EJ, Tzagournissakis M, Papavassiliou S, Moser H, Plaitakis A. X-linked adrenoleukodystrophy presenting as neurologically pure familial spastic paraparesis. Neurology 1995;45:1101-1104.


10. Yang Y, Hentati A, Deng HX, Dabbagh O, Sasaki T, Hirano M, et al. The gene encoding alsin, a protein with three guanine-nucleotide exchange factor domains, is mutated in a form of recessive amyotrophic lateral sclerosis. Nat Genet 2001;29:160-165.


11. Denora PS, Smets K, Zolfanelli F, Ceuterick-de Groote C, Casali C, Deconinck T, et al. Motor neuron degeneration in spastic paraplegia 11 mimics amyotrophic lateral sclerosis lesions. Brain 2016;139:1723-1734.



12. Johnson JO, Mandrioli J, Benatar M, Abramzon Y, Van Deerlin VM, Trojanowski JQ, et al. Exome sequencing reveals VCP mutations as a cause of familial ALS. Neuron 2010;68:857-864.



13. Chen YZ, Bennett CL, Huynh HM, Blair IP, Puls I, Irobi J, et al. DNA/RNA helicase gene mutations in a form of juvenile amyotrophic lateral sclerosis (ALS4). Am J Hum Genet 2004;74:1128-1135.



14. Eymard-Pierre E, Lesca G, Dollet S, Santorelli FM, di Capua M, Bertini E, et al. Infantile-onset ascending hereditary spastic paralysis is associated with mutations in the alsin gene. Am J Hum Genet 2002;71:518-527.



15. de Bot ST, Schelhaas HJ, Kamsteeg EJ, van de Warrenburg BP. Hereditary spastic paraplegia caused by a mutation in the VCP gene. Brain 2012 135:e223. author reply e224.

16. Taniguchi T, Hokezu Y, Okada T, Ishibashi M, Hashiguchi A, Matsuura E, et al. A amyotrophic lateral sclerosis (ALS) 4 family misdiagnosed as hereditary spastic paraplegia-a case report. Rinsho Shinkeigaku 2017;57:685-690.


17. Martinuzzi A, Montanaro D, Vavla M, Paparella G, Bonanni P, Musumeci O, et al. Clinical and paraclinical indicators of motor system impairment in hereditary spastic paraplegia: a pilot study. PLoS One 2016;11:e0153283.



18. Toft A, Birk S, Ballegaard M, Dun├Ė M, Hjermind LE, Nielsen JE, et al. Peripheral neuropathy in hereditary spastic paraplegia caused by REEP1 variants. J Neurol 2019;266:735-744.


19. Hedera P, Eldevik OP, Maly P, Rainier S, Fink JK. Spinal cord magnetic resonance imaging in autosomal dominant hereditary spastic paraplegia. Neuroradiology 2005;47:730-734.


20. Hewamadduma CA, Hoggard N, O'Malley R, Robinson MK, Beauchamp NJ, Segamogaite R, et al. Novel genotype-phenotype and MRI correlations in a large cohort of patients with SPG7 mutations. Neurol Genet 2018;4:e279.



21. Pensato V, Castellotti B, Gellera C, Pareyson D, Ciano C, Nanetti L, et al. Overlapping phenotypes in complex spastic paraplegias SPG11, SPG15, SPG35 and SPG48. Brain 2014;137:1907-1920.


22. Kim H, Min YG, Hong SB, Kim MJ, Seong MW, Shin JY. SPG11 Mutation in Hereditary Spastic Paraplegia with Thin Corpus Callosum Diagnosed by Targeted Gene Panel Sequencing. J Korean Neurol Assoc 2020;38:359-361.

23. Dong EL, Wang C, Wu S, Lu YQ, Lin XH, Su HZ, et al. Clinical spectrum and genetic landscape for hereditary spastic paraplegias in China. Mol Neurodegener 2018;13:36.



24. Hensiek A, Kirker S, Reid E. Diagnosis, investigation and management of hereditary spastic paraplegias in the era of next-generation sequencing. J Neurol 2015;262:1601-1612.


25. Solowska JM, Baas PW. Hereditary spastic paraplegia SPG4: what is known and not known about the disease. Brain 2015;138:2471-2484.



26. Z├╝chner S, Wang G, Tran-Viet KN, Nance MA, Gaskell PC, Vance JM, et al. Mutations in the novel mitochondrial protein REEP1 cause hereditary spastic paraplegia type 31. Am J Hum Genet 2006;79:365-369.



27. Goizet C, Depienne C, Benard G, Boukhris A, Mundwiller E, Sol├® G, et al. REEP1 mutations in SPG31: frequency, mutational spectrum, and potential association with mitochondrial morphofunctional dysfunction. Hum Mutat 2011;32:1118-1127.


28. Pennings M, Schouten MI, van Gaalen J, Meijer RPP, de Bot ST, Kriek M, et al. KIF1A variants are a frequent cause of autosomal dominant hereditary spastic paraplegia. Eur J Hum Genet 2020;28:40-49.


29. Klebe S, Lossos A, Azzedine H, Mundwiller E, Sheffer R, Gaussen M, et al. KIF1A missense mutations in SPG30, an autosomal recessive spastic paraplegia: distinct phenotypes according to the nature of the mutations. Eur J Hum Genet 2012;20:645-649.



30. Tsaousidou MK, Ouahchi K, Warner TT, Yang Y, Simpson MA, Laing NG, et al. Sequence alterations within CYP7B1 implicate defective cholesterol homeostasis in motor-neuron degeneration. Am J Hum Genet 2008;82:510-515.



31. Lim WL, Martins IJ, Martins RN. The involvement of lipids in Alzheimer's disease. J Genet Genomics 2014;41:261-274.


32. Arnoldi A, Crimella C, Tenderini E, Martinuzzi A, D'Angelo MG, Musumeci O, et al. Clinical phenotype variability in patients with hereditary spastic paraplegia type 5 associated with CYP7B1 mutations. Clin Genet 2012;81:150-157.


33. Sch├Čls L, Rattay TW, Martus P, Meisner C, Baets J, Fischer I, et al. Hereditary spastic paraplegia type 5: natural history, biomarkers and a randomized controlled trial. Brain 2017;140:3112-3127.



34. Klebe S, Depienne C, Gerber S, Challe G, Anheim M, Charles P, et al. Spastic paraplegia gene 7 in patients with spasticity and/or optic neuropathy. Brain 2012;135:2980-2993.



35. Choquet K, T├®treault M, Yang S, La Piana R, Dicaire MJ, Vanstone MR, et al. SPG7 mutations explain a significant proportion of French Canadian spastic ataxia cases. Eur J Hum Genet 2016;24:1016-1021.


36. van Gassen KL, van der Heijden CD, de Bot ST, den Dunnen WF, van den Berg LH, Verschuuren-Bemelmans CC, et al. Genotypephenotype correlations in spastic paraplegia type 7: a study in a large Dutch cohort. Brain 2012;135:2994-3004.